Storie di corpi… di Lewy. Le uova di Colombo, ma quell’altro… Sincopi e nuvole
Storie di corpi… di Lewy. Le uova di Colombo, ma quell’altro… Sincopi e nuvole

Ancora una storia di demenza a corpi di Lewy, la terza.

Renato V. era un uomo che nel 2012 aveva 79 anni biologicamente ben portati, anche troppo, con quella schiena dritta e lo sguardo perennemente arcigno, sospettoso e indagatore en pendant con dei baffoni intimidatori ancora naturalmente neri. Una specie di Lee Van Cleef del Friuli!
Nessuna malattia di rilievo in anamnesi. Non seguiva nessuna terapia.
Dal 2010 aveva cominciato a presentare qualche “caduta” (il significato delle virgolette si capirà dopo). La moglie e gli altri familiari non avevano saputo fornire dettagli preziosi su dinamiche, cause e fattori favorenti, ma nel 2012 si appurò che si trattava di episodi di sicura perdita di coscienza di breve durata (verosimilmente delle sincopi post-prandiali) che divennero frequenti, anche fino a circa 5 al giorno, accompagnati dalla comparsa di iniziali disturbi del livello di attenzione a decorso fluttuante ed un certo rallentamento nel cammino e nei movimenti.
Dopo l’ennesimo “svenimento” (il nome popolare delle sincopi), batté la testa e finalmente poté uscire dal limbo di incertezza che relega spesso i pazienti anziani quando perdono i sensi per pochi secondi, tra attese di accertamenti a volte inutili come l’elettroencefalogramma (EEG), la TC dell’encefalo e l’ECG standard.
Fu così che venne ricoverato in un reparto di neurologia e sottoposto ad una nuova TC dell’encefalo, esami del sangue, ECG, ECO-Doppler TSA, tutti nei limiti della norma. Dimissione con aspirina (!?) in attesa di essere valutato presso l’ambulatorio dedicato ai disturbi cognitivi dello stesso reparto.
Lì ho rivisto la storia clinica di Renato V. Ho dovuto farlo.
– Dottore, sono stata costretta a far venire mio cognato perché ogni volta che si alza sviene.
E qui si scopre il primo uovo di Colombo, quell’altro, un’importante differenza di pressione arteriosa tra Renato V. in posizione supina e poi, in qualche modo aiutato e protetto, in piedi (ortostatica): pallore impressionante e una drastica riduzione della pressione arteriosa (PA) massima e minima.
PA in posizione supina 150\80 e 80\40 in ortostatismo per tre minuti (sempre sostenuto…), con modesta reazione tachicardica di compenso (il cuore può reagire o meno all’ipotensione aumentando la frequenza dei battiti), un dato che giustificava pienamente e senza ombra di dubbio gli episodi sincopali posturali e soprattutto dopo pranzo (pancia piena, cervello vuoto…).
Per il resto, modesti segni di deterioramento cognitivo globale (MMSE 23\30) ma con perdita di punti “pesanti” fra cui la copia dei pentagoni, un test dell’orologio molto compromesso (vedi immagine), un lieve e diffuso rallentamento dei movimenti volontari e automatici nel cammino e nei gesti, quella che in gergo medico chiamiamo ipo-bradicinesia globale senza tremori e che induce alla diagnosi di parkinsonismo, di grado lieve in questo caso.
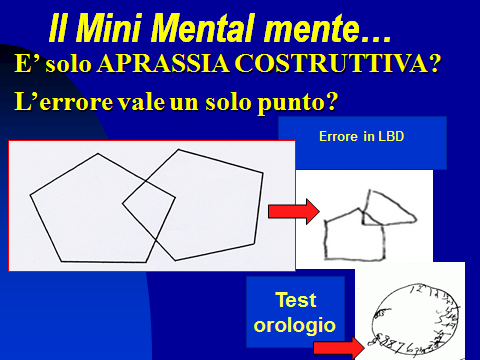
Per ulteriori informazioni leggi le osservazioni sui test cognitivi brevi in www.perlungavita.it 2016 il mio articolo Cinema e demenze. L’arte e la cura tra falsi miti, luoghi comuni ed errori)
Gli accertamenti secondo le realtà locali e le priorità.
Il paziente fu inviato a valutazione cardiologica ad hoc presso un piccolo ospedale della provincia dove un collega cardiologo non disdegnava di eseguire nello spazio di poche settimane di attesa una registrazione dell’elettrocardiogramma di 24 ore (ECG-Holter) e un Tilt-Test, esame che serve a registrare senza ombre di dubbio le variazioni della PA e della frequenza cardiaca a un paziente supino, su un lettino a cui è saldamente legato, mentre passivamente lo si sposta dalla posizione supina a quella “in piedi”.
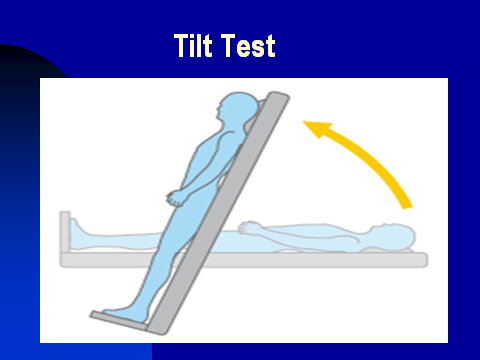
ECG-Holter per un verso e Tilt-Test per un altro documentarono quanto si era visto al banalissimo, di facilissima esecuzione e poco utilizzato controllo della PA e della frequenza cardiaca, mediante un normale sfigmomanometro in qualsiasi ambulatorio o abitazione!
Inefficace risultò una terapia con Tri-effortil; si mostrò attiva nel contenere sincopi e pre-sincopi quella con pindololo (Visken).
Ma le sorprese non erano finite: il secondo uovo di Colombo.
Al controllo ambulatoriale, due settimane dopo, nel sospetto e al cospetto di una diagnosi complessa, riuscii ad allontanare finalmente il paziente dall’ambulatorio affidandolo al fratello. Liberata l’anziana moglie del peso del controllo incessante e poliziesco del marito, fu possibile scoprire attraverso poche e mirate domande che da circa un anno erano presenti allucinazioni complesse, vere e proprie orchestre che venivano sotto casa a far la serenata all’anziana moglie.
– Dottore, mi guardi e mi creda! Sono una povera anziana malmessa. Come potrebbero venire degli spasimanti a farmi la corte e per giunta in questo modo?
– E’ come dice lei: alterna momenti di scarsa attenzione e memoria, di ore in cui sembra non capire quello che vede davanti agli occhi, a periodi che durano persino giorni in cui rassomiglia all’uomo che era dieci anni fa…
Non bastavano i musicanti: la loro scomoda e immaginata presenza determinava pure una reazione delirante di gelosia e di conseguenza discussioni continue, privazioni di libertà, stress sull’anziana moglie, la quale peraltro non aveva raccontato nulla al medico curante e poi ai colleghi durante la degenza, probabilmente per l’energica sospettosità del marito, ma anche perché… nessun medico mi aveva posto queste domande!
Ancora qualche domanda alla donna alla scoperta della presenza di altre eventuali uova di Colombo, quell’altro:
– Si, dottore, da due otre anni è molto stitico. Il medico ci ha fatto fare ogni tanto una ricerca di sangue occulto nelle feci, sempre risultata negativa. Abbiamo cercato di ovviare con erbe, frutta e legumi, qualche supposta di glicerina…
– Ora che ci penso, mi ha picchiato qualche notte negli ultimi tre o quattro anni, di recente con una maggiore frequenza. Sembrava in preda a incubi. A vederlo sembra “cattivo” ma in verità non mi ha mai toccata con un dito se non in queste circostanze che lei mi ha ricordato…
E qualcuna al paziente:
– no, ha ragione! Non sento bene gli odori…
– non mi sento inutile, di peso agli altri. Insomma, non sono depresso. Non ho la gran voglia di fare come era una volta, ma frequentare gli altri mi interessa poco…

La diagnosi possibile a questo punto era di demenza a corpi di Lewy (LBD).

Renato V. migliorò inizialmente in modo netto con i cerotti di un inibitore delle colinesterasi (I-ChE), la rivastigmina (Exelon, ecc.) sia a livello cognitivo che parzialmente sul piano psichico. Non ci fu bisogno di dare antipsicotici, peraltro spesso gravati da reazioni o scarsa efficacia soprattutto in questa forma di demenza (vedi su PLV 2017 il commento della moglie di Robin Williams, malato a sua insaputa).
Circa un anno dopo, col peggiorare dei sintomi cognitivi e motori, ma in particolare di quelli comportamentali, in buona parte l’agitazione conseguente al mancato riconoscimento della propria casa e degli stessi familiari, si mostrò efficace la “formazione” di chi gli viveva accanto alle strategie non farmacologiche… e qualche goccia di trazodone (Trittico) la sera.
Renato V. si aggravò nei due anni successivi in tutte le componenti, compresa quella vegetativa*: ricominciò a svenire in varie occasioni e con diversi fattori scatenanti fino a quando si decise di tenerlo “protetto” in sedia a rotelle, e questo anche per il concomitante aggravamento del parkinsonismo (ovviamente non curabile con i farmaci per la “vera” malattia di Parkinson). Morì nel 2014.
* Le alterazioni vegetative sono legate a disfunzione dell’apparato autonomico centrale (sistema simpatico e parasimpatico, ipotalamo, ecc.) ed in qualche modo agli organi interni, a quelli endocrini e di senso.

Si tratta di funzioni che non comandiamo attraverso la volontà, come la pressione arteriosa e la frequenza cardiaca, la sensazione di caldo e freddo e la temperatura corporea, la stessa organizzazione del sonno, il peso corporeo, il senso della sete o della fame, magari orientata verso cibi dolci, oppure al contrario il rifiuto del cibo, il controllo degli sfinteri e gli impulsi sessuali. Per il sonno, si pensi solo all’inversione del ritmo veglia-sonno oppure ai disturbi comportamentali e motori nel sonno REM (RBD, REM Behavior Disorders)
Riflessioni e commenti.
– decisiva resta l’anamnesi, la raccolta della storia clinica! I familiari erano stati piuttosto imprecisi nel fornire dati importanti
– la scoperta tardiva delle allucinazioni e della psicosi: responsabilità di noi professionisti e dei familiari
– un richiamo ai colleghi: e il banale controllo della PA in ortostatismo?
– non sempre si riesce a convalidare quest’ultimo dato con un Tilt-Test, forse per mancanza di tempo da parte dei cardiologi nell’eseguirlo (credo che questo comportamento vari secondo le realtà locali)
– la conferma del sospetto diagnostico è avvenuta anche attraverso una scintigrafia cerebrale, il DATSCAN, ma principalmente seguendo il decorso clinico, piuttosto “veloce” in ambito cognitivo e motorio, malgrado i miglioramenti dei primi mesi
– non basta essere neurologo, psichiatra, internista o geriatra, medico di medicina generale, per affrontare le forme di demenza più complesse! Accanto alle doti umane bisogna allargare lo sguardo e la competenza anche professionale.
Quanto tempo sprecato. Quanti altri neuroni perduti a causa delle alterazioni emodinamiche cerebrali da ipotensione posturale!
Per riflessioni sui danni emodinamici cerebrali “da pressione arteriosa bassa” o, meglio, da un non perfetto controllo della pressione arteriosa negli anziani, vedi il mio contributo Artigiani coraggiosi e altre strane figure nel territorio della Salute su www.perlungavita.it 2016.
Con il terzo racconto di corpi… di Lewy ho voluto descrivere alcuni casi per qualche verso insoliti e comunque utili a insegnarci qualcosa, a stimolare la nostra curiosità sana, a emozionarci. C’è ancora altro, e tanto, da dire ancora su questa ed altre forme di demenze, sulle singole storie di umana e amara sofferenza.
Vecchi sbagliati si diventa da bambini (ovvero, è nostra responsabilità fare prevenzione sin da piccoli sempre che le condizioni familiari, sociali ed economiche ce lo consentano!) ma può accadere che vecchi sbagliati si diventi per responsabilità di chi dovrebbe prendersi cura di noi.
Dott. Ferdinando Schiavo
Neurologo

